Editorial de Carlos Felipe Muñoz Paredes
Está claro para CONSULTORSALUD que no es posible continuar utilizando herramientas obsoletas como el Manual de Referencia SOAT de 1996, y menos aún, el Manual ISS cuyos soportes legales y técnicos a estas alturas son verdaderamente cuestionables, en estos momentos de transición hacia formas asociativas y modelos de contratación agrupantes; por ello realizamos esta revisión rápida pero profunda, sobre el estado actual del nuevo manual tarifario de salud para Colombia, basándonos en documentos técnicos del Ministerio de Salud, y al final nuestra recomendación para este momento contractual.
Breves Antecedentes del Manual Tarifario
- Desde el año 1996 se aprobó en el país el decreto 2423 de aplicación obligatoria para las IPS publicas y para las privadas únicamente para la atención de las victimas de accidentes de tránsito, desastres naturales, atención inicial de urgencias y en general eventos catastróficos.
- En el 2001 nace el decreto 887 que hace énfasis en los eventos catastróficos y desastres y aclara que estas tarifas serán de referencia.
- El decreto 056 de 2015 estableció las reglas para el funcionamiento de la subcuenta del seguro de riesgos catastróficos y accidente de transito SOAT que pide ajustar el manual tarifario antes de 2 años, si repito: dos (2) años.
- Finalmente, el Decreto 760 de 2016 incorporó el Manual del Régimen Tarifario (que asume el Decreto 2423 de 1996 como su cimiento principal).
¿Qué pasa actualmente con el Manual Tarifario?
La respuesta es simple: no hay una metodología aprobada para su revisión periódica y actualización; los servicios en su mayoría todavía se prestan a destajo y se pagan por servicio o por evento; las reglas no están acordes con la evolución del sistema de salud, es decir no tienen realmente en cuenta los costos de transacción, y hay una sobre calificación o sub-calificación de procedimientos.
¿Que se debería hacer?
Desarrollar una metodología que permita actualizar y definir las tarifas de forma permanente y continua.
Indudablemente esta metodología debería permitir calificar y ordenar los procedimientos en salud en relación con el trabajo de los profesionales de la salud, que al mismo tiempo permita determinar las tarifas de los procedimientos o conjunto de estos y los costos asociados ( insumos, equipos, salas).
Revisión internacional de experiencias para definir la metodología del manual tarifario
El gobierno viene realizando un proceso que podría asemejarse al “Escaneo de Horizontes” que se usa actualmente para la revisión de nuevas tecnologías a ser incluidas , usando la puerta de entrada definida en el articulo 72 de la ley 1753 de 2015.
Los elementos clave para definir la metodología podría incluir:
- Descripción del método de cálculo
- Elementos técnicos o variables de calificación para cada grupo de procedimientos (duración, estrés, idoneidad, experiencia, riesgo del procedimiento, costo de la práctica, etc.)
- Origen de los elementos técnicos con descripción de detalles de las fuentes
- Actualización: periodicidad y método de actualización de los elementos técnicos, además el factor de conversión detallando los requerimientos de información que lo acompañan
- Factor de conversión para determinar la tarifa para cada uno de los grupos de procedimientos considerando formulación, cálculo, datos y fuentes asociadas, condiciones de uso, etc.
- Análisis de la experiencia del uso de la metodología, que involucre la relación de los resultados de la aplicación en el país, ponderando los logros, ventajas y desventajas.
El caso de los Estados Unidos para el Manual Tarifario
Desarrollado por el Dr. William Hsiao y su equipo en los ochentas en la Universidad de Harvard. Utilizada actualmente por Medicare como la metodología de tarificación para el pago de servicios médicos. La metodología de calificación RBRVS comprende un marco analítico que ha modelado la conceptualización de los sistemas nacionales de salud y ha sido ampliamente utilizada por varios países. [Savarise and Senkowski, 2017].
El sistema de calificación de servicios de salud en los Estados Unidos
Establece una escala de unidades relativas (RVUs) para los procedimientos médicos en la clasificación CPT y esta se define para cada especialidad.
El RVU total de un procedimiento está compuesto por tres elementos:
- Trabajo médico (wRVU)
- Gastos de práctica (pRVU)
- Costos de mala práctica (mRVU)
wRVU: Complejidad técnica del procedimiento y el nivel de esfuerzo requerido para su realización (que se puede medir en unidades de tiempo).
pRVU : Costos operacionales del proveedor (administración de instalaciones, equipos, gastos generales).
mRVU: Nivel de riesgo financiero incurrido por el procedimiento y se correlaciona directamente con el costo de seguros contra negligencia.
Dado que los costos de práctica y las tarifas de las aseguradoras varían geográficamente, se pondera la suma por un conjunto de índices de costo geográfico (GPCI – Geographic Cost Index).
La formula general para definir el RVU para cada procedimiento es:
- RVU = (wRVU × wGP CI) + (pRVU × pGP CI) + (mRVU × mGP CI)
- Fórmula de pago: Pago = (RVU × FC)
- Donde FC: Factor de Conversión
Los cuatro componentes del valor trabajo
- Tiempo: El tiempo se divide en pre, post, e intra-procedimiento.
- Estrés: El estrés califica la complejidad y la gravedad de un posible resultado adverso en la intervención.
- Esfuerzo mental: El esfuerzo mental mide niveles de concentración y de precisión.
- Habilidad técnica: La habilidad técnica está ligada al nivel de preparación del especialista.
Cálculo de la tarifa basado en las unidades relativas adaptado para Colombia
Esta es la propuesta que en la actualidad tiene el Ministerio de salud para Colombia:
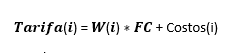
- W: Trabajo de los profesionales de la salud = tiempo, habilidad técnica, esfuerzo mental y estrés
- FC es el factor que convierte dichas unidades de calificación relativas a valor monetario.
- Costos: centro de costos, uso de infraestructura, materiales e insumos, equipos y otros.
¿Cómo se está realizando el trabajo del cálculo del Manual Tarifario en Colombia?
Esta tarea se realiza con las sociedades y agrupaciones de profesionales de la salud que deben estar inscritas en MIVOXPOPULI, que da acceso a la plataforma SIREPS, en la cual podrán reportar información de prescripciones de salud de forma integrada, fácil y sencilla.
Las tareas incluyen:
- Actualización de CUPS
- Identificación de procedimientos de cada sociedad
- Agrupación de procedimientos por afinidad, definición y descripción del procedimiento base o de referencia de cada grupo
- Valoración del trabajo de los profesionales de la salud en cada procedimiento base
- Valoración del trabajo de los profesionales de la salud de todos los procedimientos del grupo en relación con el procedimiento base
- Definición de equivalencias entre procedimientos base y definición de procedimientos vinculo (al menos dos).
¿Y entonces qué está pasando ahora con el Manual tarifario de Salud?
El Ex Ministro Alejandro Gaviria y su equipo dejó sembrado este proyecto reglamentario, que ahora espera las definiciones del Ministro Juan Pablo Uribe, y muy seguramente una amplia ronda de socialización en el país, para confirmar su aplicabilidad; pero la prueba más importante será indudablemente, cuando se corran los escenarios macroeconómicos del impacto que tendrá este manual tarifario nuevo, por parte del Ministerio de Hacienda y Crédito público, cuyos hallazgos seguramente mostrarán un impacto de moderado a grande en el financiamiento del sistema de salud.
Otro aspecto que debe correr paralelo a esta metodología propuesta y al manual resultante, que ya CONSULTORSALUD publicó en julio, es la forma como se va a calcular la nueva UPC, incluyendo ponderadores complementarios a los actuales, y que deberían incluir riesgo individual, georreferenciación y los resultados en salud obtenidos por la EPS (gestora) que esta realizando la tarea en el entorno territorial, de manera que muy rápidamente en el futuro, cada EPS recibirá UPC diferencial que podrian incluir incentivos alineados a resultados; aprovechando que tocamos el tema de la UPC, es indispensable que cada anualidad le pidamos al Minsalud que realice una medición operativa del uso real de la prima, para establecer oportunamente la suficiencia en el terreno y no solo en el escritorio, porque hasta ahora todo indica que esta herramienta ha sido permeada por la insuficiencia operacional, increíblemente no exigida con vehemencia por prestadores y pagadores.
Recomendación Final de CONSULTORSALUD para prestadores y pagadores
En esta fecha (diciembre de 2018), en que se están reuniendo prestadores y pagadores para suscribir los nuevos acuerdos de voluntades, sería absolutamente fundamental, utilizar como punto de referencia en la negociación, el anexo 2 Tablas de liquidación de servicios, del nuevo manual tarifario que está en calidad de borrador para recibir opiniones, y que sin duda alguna contiene la mejor y mas reciente actualización de tarifas con que cuenta el país.









































