Todas son recomendaciones y en ningún momento pretendemos imponer una conducta única pues entendemos que cada caso es particular y debe actuarse en concordancia a cada situación específica. Están basadas en documentos emitidos por las sociedades científicas de países altamente afectados por la infección como España y de sociedades académicas reconocidas como la American Association of Clinical Oncology (ASCO), grupo GELTAMO, European Bone Marrow Transplantation (EBMT) y la American Society for Transplantation and cellular therapy ( ASTCT)
Recomendaciones para los Servicios de salud que atienden pacientes hematológicos y/o con Cáncer
Se recomienda que los Servicios de Oncología y Hematología realicen la implementación de medidas que reduzcan las visitas innecesarias de los pacientes con cáncer a los hospitales, y que establezcan medidas que minimicen la exposición durante este período de contención de expansión del SARSCoV-2.
Se considera pertinente, implementar la realización de teleconsulta, en los casos en los que no se genere riesgo para la salud , según criterio del médico tratante y previo consentimiento del paciente, siempre garantizando el registro de la consulta en la historia clínica y por parte del centro hemato/oncológico la implementación de las medidas administrativas necesarias para facilitar la programación de pruebas diagnósticas y la prescripción sin que el paciente tenga que acudir a la institución hospitalaria.
La utilización de teleconsulta se encuentra avalada por el numeral 6 de la resolución 3100 de habilitación, que establece que, en situación de emergencia sanitaria como la actual (resolución 385 de marzo de 2020) las IPSs pueden sin necesidad de radicar novedad o esperar visita de habilitación, aplicar medidas que permitan manejar y proteger la población que tratan.
Se reitera, que es de vital importancia que los aseguradores entendiendo la situación actual, autoricen el pago sin glosa de estas teleconsultas, implementen métodos de autorización de estudios y procedimientos, y despacho de medicamentos, sin que los pacientes tengan que asistir a las instalaciones físicas de la entidad, y minimicen los trámites relacionados con la atención a pacientes oncológicos. Es imperativo que las IPS y EPS implementen mecanismos de autorización interna, que eviten al paciente el trámite presencial, en lo especial en lo relacionado con ajustes necesarios en la plataforma Mipres.
Además, se debe limitar el número de acompañantes en salas de espera para consultas (uno por paciente) y evitar que acudan al hospital aquellos acompañantes que presenten fiebre, tos u otros síntomas de sospecha. En la sala de quimioterapia también limitar la presencia de acompañantes, con las excepciones que se consideren oportunas, a criterio de médicos y enfermeras.
Igualmente es pertinente considerar modificar la programación de infusión diaria en las salas de quimioterapia, generar jornadas adicionales para disminuir número de pacientes y garantizar que la ocupación permita distancia mínima de 2 metros entre cada paciente. En cuanto a la consulta externa, aumentar los tiempos de periodicidad de la consulta de controles de pacientes tratados. Incluyendo pacientes que se encuentren en remisión de la enfermedad o en respuesta completa post – tratamiento y con bajo riesgo de recaída temprana.
Recomendaciones para los especialistas en el manejo de los pacientes con Cáncer y enfermedades Hematológicas
Siempre tener en cuenta que:
En las circunstancias actuales, es fundamental, antes de decidir si se debe administrar o no un tratamiento oncológico sistémico, se considere el beneficio frente al riesgo asociado a la posibilidad de contagio por el SARS-CoV-2 y sus potenciales consecuencias, especialmente la necesidad de requerir ingreso hospitalario por complicaciones graves.
Para Priorizar el tratamiento de los pacientes, se recomienda clasificarlos en dos grupos:
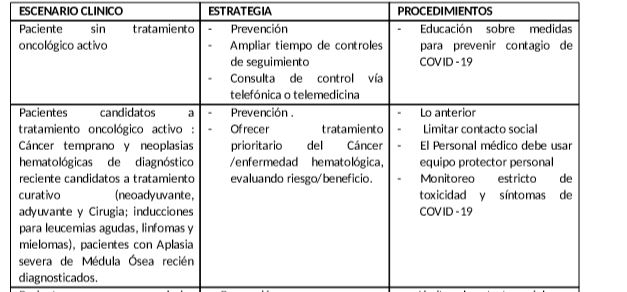
- Pacientes sin tratamiento oncológico activo: Aquellos que completaron un tratamiento y/o cuya enfermedad se encuentra controlada, o quienes están en terapia de observación (“watch and wait”).
- Pacientes candidatos a tratamiento oncológico activo: (neoadyuvante o curativo adyuvante o tratamiento para enfermedad metastásica, inducciones y consolidaciones para leucemias, linfomas, mielomas). Estos pacientes con enfermedad activa son elegibles para cirugía, quimioterapia y / o radioterapia, terapia biológica, terapia endocrina e inmunoterapia.
También puede leer: lineamientos para la detección y el manejo de casos COVID 19 por IPS
Para los pacientes candidatos a tratamiento activo, se recomienda considerar los siguientes puntos:
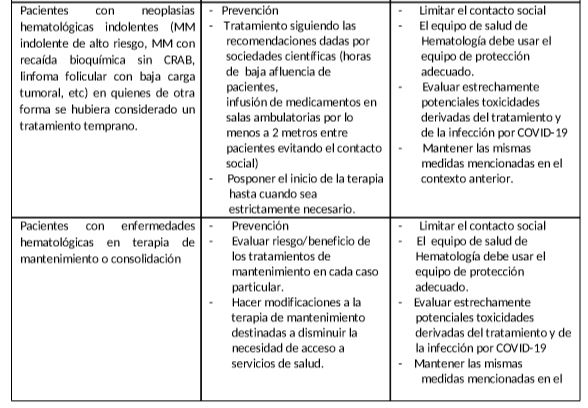
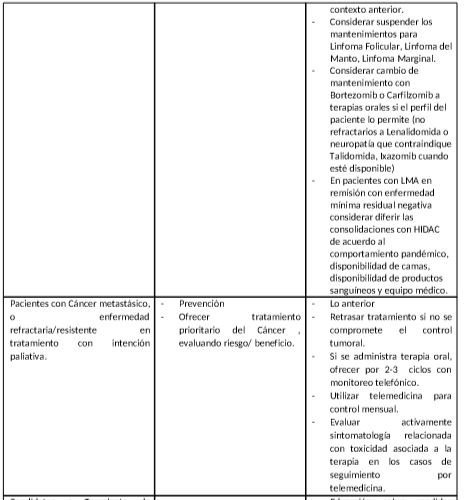
- En los pacientes con respuesta tumoral parcial o completa, clínicamente estables, que reciben terapia de mantenimiento, considerar suspender la quimioterapia.
- Algunos pacientes pueden cambiar la quimioterapia de IV a terapias orales, lo que disminuiría la frecuencia de las visitas a la clínica, pero requeriría una mayor vigilancia por parte del equipo de atención médica para asegurarse de que los pacientes estén tomando sus medicamentos correctamente.
- Las decisiones sobre la modificación o la suspensión de la quimioterapia deben incluir la consideración de la indicación para la quimioterapia, tipo de neoplasia y los objetivos de la terapia, así como la ubicación del paciente en el curso del tratamiento y la toxicidad asociada.
- En algunos escenarios, los retrasos o las modificaciones del tratamiento adyuvante, o de consolidación o mantenimiento, pueden presentar un mayor riesgo de control de la enfermedad y de la supervivencia a largo plazo que en otros. Se debe individualizar cada caso.
- En los casos en que el beneficio absoluto de la quimioterapia adyuvante, de consolidación o mantenimiento, sea marginal y donde hay opciones no inmunosupresoras disponibles (por ejemplo, terapia hormonal en cáncer de mama RH positivo en estadio temprano), el riesgo de infección con COVID-19 puede considerarse como un factor adicional de riesgo, por lo cual es pertinente sopesar las diferentes opciones disponibles para el paciente.
- En los pacientes que reciben terapias de soporte para enfermedad metástasica ósea, o mieloma múltiple, flebotomías, u otras terapias de soporte que requieren una visita hospitalaria, considerar diferir la administración del tratamiento.
A todos los pacientes se les debe brindar educación para mantener su salud cumpliendo las siguientes recomendaciones:
- Evitar lugares concurridos.
- Usar tapabocas al asistir al hospital y o al centro oncológico para visitas y tratamientos.
- Lavarse frecuentemente las manos de acuerdo con las indicaciones de la OMS.
- No tener contacto con amigos y familiares con síntomas de COVID-19 o con aquellos con riesgo de contacto.
- Practicar el distanciamiento social con todas las personas para protegerse y proteger a los demás.
También puede leer: Exención de IVA a importación y venta de 23 equipos médicos
Ante la información disponible se debe considerar:
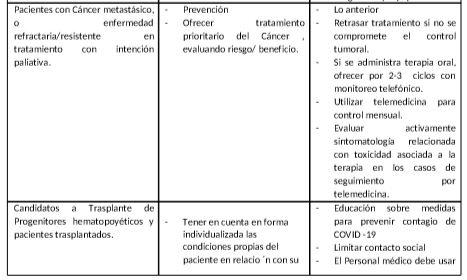
- Generar líneas de atención prioritarias para inicio de intervenciones de los pacientes clasificados como elegibles para tratamiento oncológico.
- Las visitas ambulatorias para pacientes con cáncer deben reducirse al nivel más seguro y factible sin poner en peligro la atención. Para los pacientes que reciben tratamiento oral, proporcionar el suministro de medicamentos para al menos tres ciclos para reducir las visitas al hospital. El monitoreo de sangre para esos pacientes se puede realizar en laboratorios locales cerca de casa.
- Implementar los servicios de telemedicina.
- Retrasar las visitas de seguimiento de supervivientes de rutina.
- Utilizar una vigilancia más intensiva durante el tratamiento para pacientes con cáncer de pulmón o que recibieron cirugía pulmonar previa y para pacientes mayores o aquellos con otras comorbilidades.
- Tomar medidas intensivas para evitar la diseminación nosocomial.
- Debe haber procedimientos claros para detectar cualquier síntoma de COVID-19 y la urgencia y necesidad de hospitalización. No existe una guía específica con respecto a la prueba COVID-19 en pacientes con cáncer. Se deben seguir las directivas y orientaciones de salud pública nacional.
- No iniciar tratamientos de quimioterapia potencialmente inmunosupresora en pacientes con sospecha de infección por COVID 19 o historia de contacto de riesgo.
- No iniciar tratamientos de quimioterapia potencialmente inmunosupresora en pacientes en los que la demora de 2-3 semanas no suponga un riesgo en la vida. Realizar nuevo control en 2-3 semanas para reevaluar cada caso ante la evolución de la pandemia.
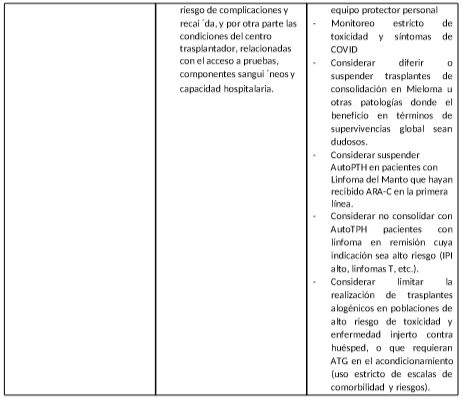
- En pacientes en tratamiento dentro de ensayos clínicos, se deben seguir estrictamente las recomendaciones del protocolo, utilizando las posibilidades de retrasar o ajustar las dosis que ofrece el mismo para adaptarlas a la situación asistencial y epidemiológica. El investigador siempre debe tomar las decisiones más adecuadas para la salud y seguridad del paciente.
- Suspender temporalmente o minimizar dosis de tratamientos claramente inmunosupresores (ejemplo. dosis altas de corticoides.), siempre que la situación del paciente lo permita.
- En todo caso de administrar quimioterapia mielotóxica, considerar el soporte con factores estimulantes de colonias.
- En todo paciente que reciba tratamiento oncológico sistémico durante la pandemia de la infección por el SARS-CoV-2 se debe incluir en el consentimiento informado la posibilidad de aumento del riesgo de contagio, y de efectos secundarios y complicaciones relacionados con la infección.
- En caso de necesidad de cirugía oncológica con intención curativa, se debe evaluar cada caso y hacer determinaciones individuales basadas en los daños potenciales de retrasar la cirugía relacionada con el cáncer a tratar.
- El personal del hospital que haya tenido contacto con un caso confirmado y no tenga síntomas, debe realiza auto vigilancia de aparición de síntomas respiratorios. En el caso de profesionales asintomáticos y que hayan tenido contacto con casos confirmados, auto vigilancia y mascarilla quirúrgica ante cualquier acto asistencial, incluida la consulta externa, extremando si cabe aún más la higiene de manos antes y después de cada acto asistencial .
- Cualquier médico o paramédico que presente síntomas respiratorios significativos debe comunicárselo de forma urgente telefónicamente a su supervisor. Abstenerse de acudir al puesto de trabaja con fiebre o clínica respiratoria aguda.
- El equipo médico y paramédico así como los pacientes mientras se encuentren en el centro hemato/oncológico deben tener máscaras de protección (tapabocas) y el personal médico y para médico utilizar traje quirúrgico anti fluidos en lugar de ropa habitual. No se debe usar bata sino está elaborada en tela anti fluidos.
- Al llegar a casa evitar el contacto inmediato con familiares, retirar las prendas y llevar a lavado inmediato. Lavado de manos exhaustivo.