La noticia que actualmente acapara los titulares es la pandemia, con sus cuatro olas y los altos costos sectoriales, sociales e institucionales que nos deja; pero más allá, hay cambio muy potente, que nos convoca a revisar la forma en como estructuramos el financiamiento de las diferentes canastas de servicios a los que tenemos derecho los colombianos, y las relaciones entre los diferentes stakeholders, y estamos hablando por supuesto que sí, de la puesta en operación del mecanismo denominado Presupuestos Máximos PM.
ORIGEN DE LA TRANSFORMACIÓN
Durante el 2018 y buen parte del 2019, el gobierno y la institucionalidad gubernativa, tuvieron dudas bien fundadas, sobre la sostenibilidad económica del sistema de salud, razón que impulsó a incluir dentro del Plan Nacional de Desarrollo (Ley 1955 de 2019) dos mecanismos que apuntaron a resolver de fondo este riesgo: el primer denominado “punto final” que encontró deudas a cargo del Estado por cerca de $6.7 billones, y de los cuales ya se han pagado $1.5 billones; y el tema que no ocupa hoy, los “Presupuestos Máximos – PM” definidos en las resoluciones 205 y 206 de 2020.
CóMO VA EL PUNTO FINAL
Como ya dijimos durante el 2019 se giraron alrededor de $1.5 billones, dentro de cuyos pagos destacan:
- $514 mil millones que adeudaba Caprecom
- $172 mil millones de glosa transversal
- $349 mil millones de pago previo ajustado a IPS
- $220 mil millones de pago previo ajustado a EPS
PROCESO DE VERIFICACIÓN RECONOCIMIENTO Y PAGO DEL PUNTO FINAL
Dejando claro que el compromiso del gobierno aun dista mucho de cumplirse a cabalidad, no es menos cierto que la gallardía institucional que involucra un gigantesco endeudamiento público internacional para hacerle frente a la obligación, es muy bien vista, y urgentemente requerida.
Para adelantar el proceso, la ADRES mediante la Resolución 2707 de 2020 adoptó el Manual Operativo y de Auditoría, en el cual se describen las etapas y pasos que deberán efectuarse para organizar, presentar, revisar y verificar, validar, reconocer y pagar los servicios y tecnologías en salud no financiadas con la UPC.
Las otras normas que enmarcan la participación de los actores que se beneficiarían (prestadores, OL, proveedores, Industria farmacéutica y EPS) son:
- Circular 025 de 2020 – Cronograma
- Resolución 618 de 2020 expedida por el Ministerio de Salud y protección Social,
- Decreto 521 de 2020
- Decreto 800 de 2020
LOS PRESUPUESTOS MÁXIMOS
El articulo 240 de la precitada ley 1955 de 2019 (PND), engloba el concepto de Presupuestos Máximos –PM dentro de una línea financiera denominada eficiencia del gasto.
Ya este apellido, nos aleja de resultados y calidades que el sector rápidamente reclamaría, pero nos pondría por otro lado, en sintonía con la verdadera transformación sectorial: la centralización de los recursos del sector salud, y su gestión integral a cargo de las EPS.
La simplicidad del diseño metodológico, es quizás su mejor argumento: una recolección nacional de datos provenientes de la herramienta MIPRES y de la operación de los Entes territoriales, para establecer una línea de base de pacientes/usuarios, tecnologías utilizadas (cantidades) y su estandarización basada en unidades mínimas de contracción de grupos relevantes y proyecciones de usos para los siguientes dos años, que hicieron indispensable el surgimiento de un delta (que cubriera el riesgo inherente a la suspicacia matemática); finalmente la incorporación de los VMR – Valores Máximos de Recobro/Cobro, que establecerían la capacidad de compra de este techo.
El resultado fue un reglamento técnico de coberturas a cargo de los PM, y una tabla de asignación de recursos que sumaron $3.9 billones para diez meses de operación, distribuidas en partes desiguales entre EPS del régimen contributivo ($3.3 billones), y EPS del régimen subsidiado ($594 mil millones).
Valga aquí la claridad, que el aseguramiento subsidiado con corte a junio de 2019 cobija a 24.307.637 personas (creció en 1.5 millones de personas en 6 meses), en tanto que el régimen contributivo afilia a 22.065.702 colombiano (decreció en algo mas de 900 mil personas en los últimos 6 meses).
LOS RECURSOS FINANCIEROS DE PRESUPUESTOS MÁXIMOS
Esta nobel operación, trae otras bondades poco notables hasta el momento; la primera es el financiamiento ya logrado de los recursos y su colocación en la ADRES, que con ello logra un fondeo amplio, y una disponibilidad nunca vista anteriormente para pagar los servicios no financiados con cargo a la UPC.
La segunda indudablemente sería, la acertada decisión de realizar giros anticipados de estos recursos a los pagadores (EPS), situación que en pandemia se tradujo en una catarata de recursos que anticipó marzo, abril y mayo.
La tercera ya titulada antes, es la concentración financiera en las EPS que ahora reciben, contratan y pagan los servicios de la protección colectiva (antes denominada plan de beneficios en salud o POS), y la protección individual (antes llamada no pos o no pbs).
El mes de marzo de 2020, marcará un antes y un después en el sistema de salud colombiano; los recursos girados a las EPS nunca habían alcanzado tales alturas:
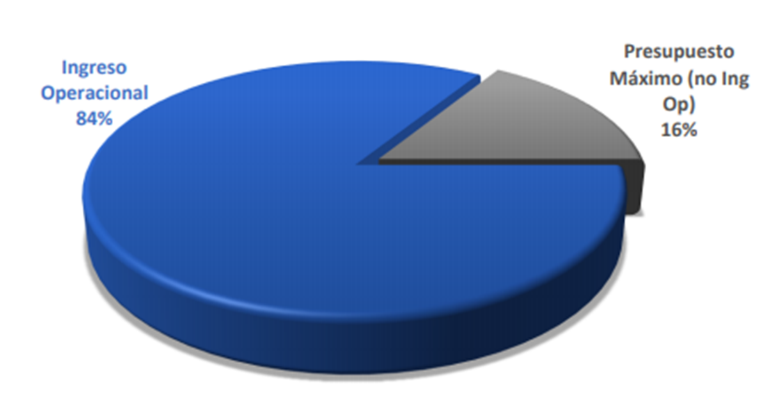
Para marzo aun la supersalud no había establecido la regla que se aplicaría a partir de abril, y es el entender que los PM, son también ingresos operacionales de las EPS, con todas las implicaciones tributarias y en materia de cumplimiento de los estándares de habilitación financiera que debe reportarse y cumplirse trimestralmente.
Esos $5.2 billones que recibieron las EPS en marzo, fueron distribuidos así:
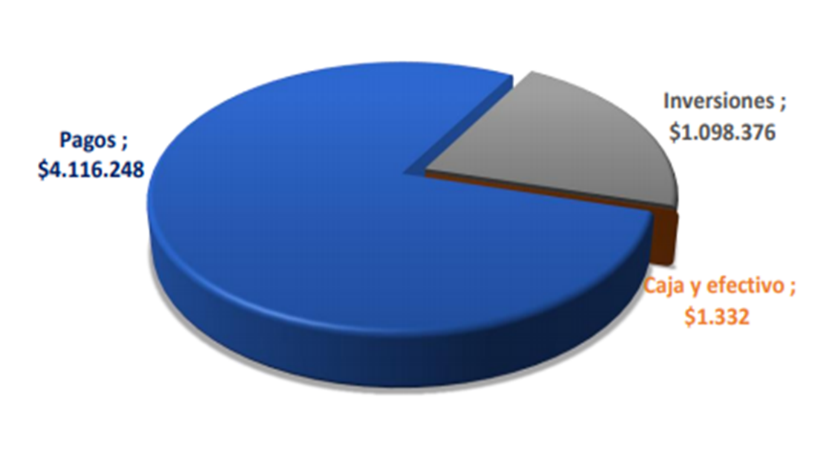
Las EPS giraron y pagaron a sus redes de prestadores y proveedores de bienes y servicios de salud $4.1 billones (78.84%), y realizaron inversiones (generalmente reservas técnicas líquidas para obligaciones conocidas y no conocidas) por valor de $1 billón (19.23%).
Buscando ser mucho mas objetivos con el tema, establecimos como se distribuyeron esos $4.1 billones que pagaron las EPS, situación que nos permitiría interpretar entre otras cosas, la participación de los circuitos público y privado en la oferta de servicios. La siguiente gráfica nos resume los hallazgos:
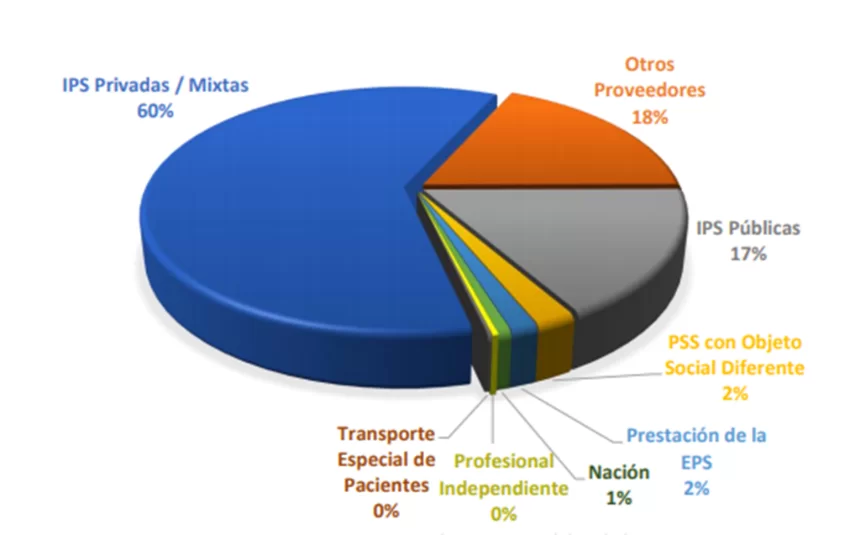
Usos Recursos operacionales (UPC) y PM a EPS marzo 2020. Fuente SNS.
Queda claro entonces que el SGSSS es un sistema mixto, de amplísima preponderancia privada, en donde el componente de oferta pública está casi limitado al 17% de los recursos girados mensualmente.
Esta situación se repite casi milimétricamente en la revisión de abril, como puede verse a continuación:
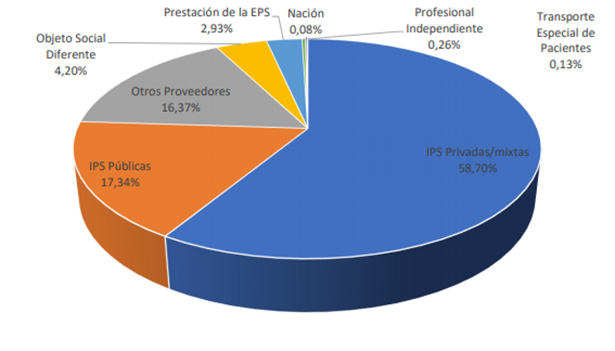
Usos Recursos operacionales (UPC) y PM a EPS abril 2020. Fuente SNS
No queremos dejar por fuera la localización giro por los componentes territoriales, para ubicar como fluyen estos dineros hacia departamentos y distritos y sus prestadores públicos y privados, y nos llevamos una sorpresa:
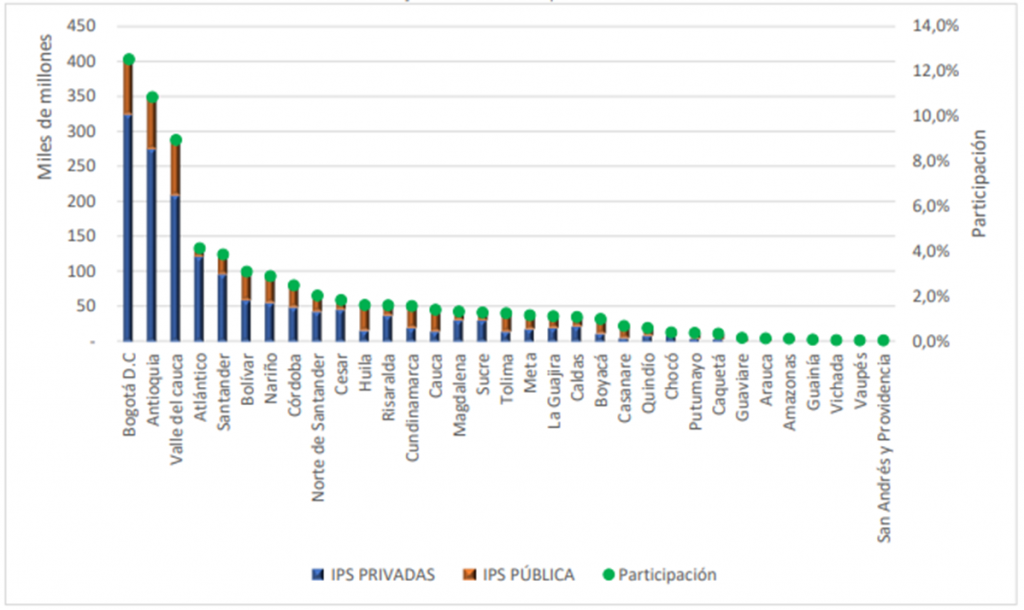
Pagos Recursos operacionales (UPC) y PM a EPS marzo 2020 por departamentos. Fuente SNS.
Resulta asombroso darse cuenta como Bogotá, Antioquia y el Valle del cauca, se llevan la mayor parte de todos los recursos del sistema de salud, dejando muy lejos a Atlántico, Santander y Bolívar, generando la necesidad de realizar averiguaciones adicionales y estudios de Bigdata, para comprender los orígenes de esta asimetría que no esta alineada a las densidades poblacionales.
Podrían estos hallazgos y los del mes de abril, que muestran que las IPS privadas de Antioquia reciben más dinero que las de Bogotá, depender de los diferentes modelos contractuales, de la integración vertical, del riesgo especifico de los ciudadanos atendidos, de los tarifarios regionales, de las barreras de acceso, de posiciones dominantes, y en fin, de una gran cantidad de componentes que los objetivos de este artículo no tiene.
CAMBIA EL CONTROL DEL GIRO DE LOS RECURSOS DESDE LAS EPS
Como es lógico suponer, el control de la forma como las EPS pagan a sus redes y proveedores, debió ajustarse a esta nueva realidad, y el control saltó de “la lupa al giro” que realizaba la ADRES, a un nuevo modelo denominado “Súper Radar”, nombre por el momento demasiado pretencioso, para el alcance actual de los datos, que para nada restan su importancia, y cuya visibilización impulsa la transparencia, y que tiene su principal cimiento en la circular externa 008 de 2020 y la recopilación del anexo técnico FT005.
Las primeras observaciones constructivas al “Super Radar” de la SNS, están en la imposibilidad de clasificar los giros entre UPC y PM, y la segunda observación radica en la imposibilidad de entender que cargos contables paga cada giro, es decir, la suficiencia del giro con relación al periodo facturado por las RIPSS.
Muy seguramente la entrada en operación obligatoria de la facturación electrónica establecida por la DIAN en la resolución 042 de 2020, nos anime un poco mas al final del año.
Claramente este artículo pretende dar la mejor visión de las fuentes y usos de los recursos y no podíamos dejar por fuera al Súper radar, de tal manera que veamos algunos de sus hallazgos, para los meses de marzo, abril y mayo de 2020:
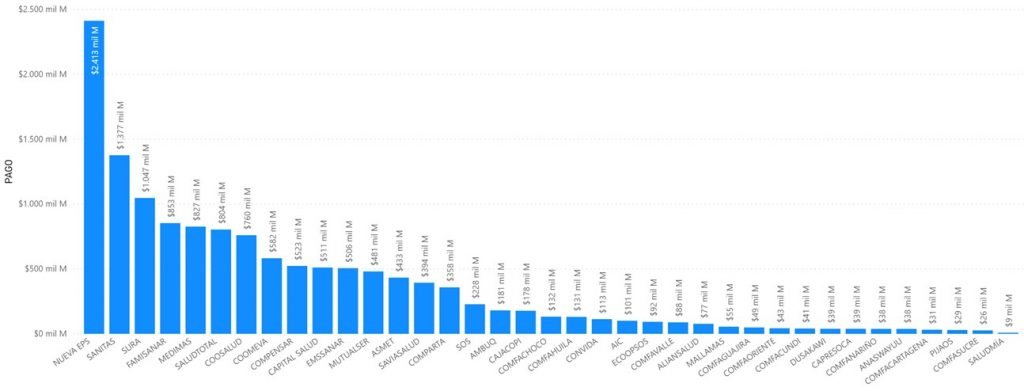
Total pagado por EPS marzo, abril y mayo 2020. Fuente SNS.
Las EPS en el trimestre en estudio giraron a sus redes: $13.6 billones de pesos, y las EPS que más valores giraron fueron en su orden: Nueva EPS, Sanitas, Sura, Famisanar y Medimás.
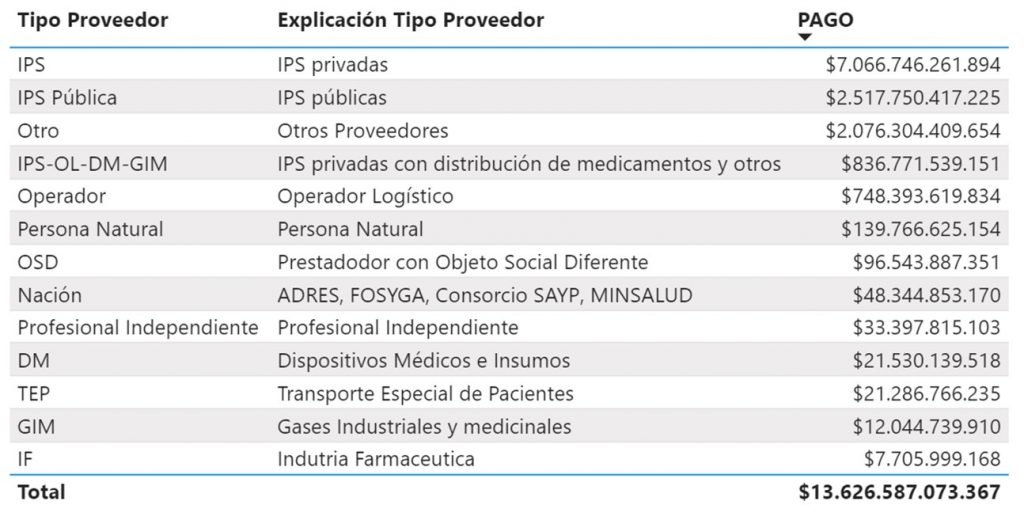
Total pagado por EPS marzo, abril y mayo 2020 por tipo de proveedor. Fuente SNS.
El 51.85% de los giros del trimestre estuvieron dirigidos a IPS privadas, el 18.47% a las IPS públicas, y el 5.48% a los operadores logísticos, entre otros hallazgos.
Los diez hospitales públicos que mas recibieron recursos durante el trimestre marzo – mayo de 2020 fueron:
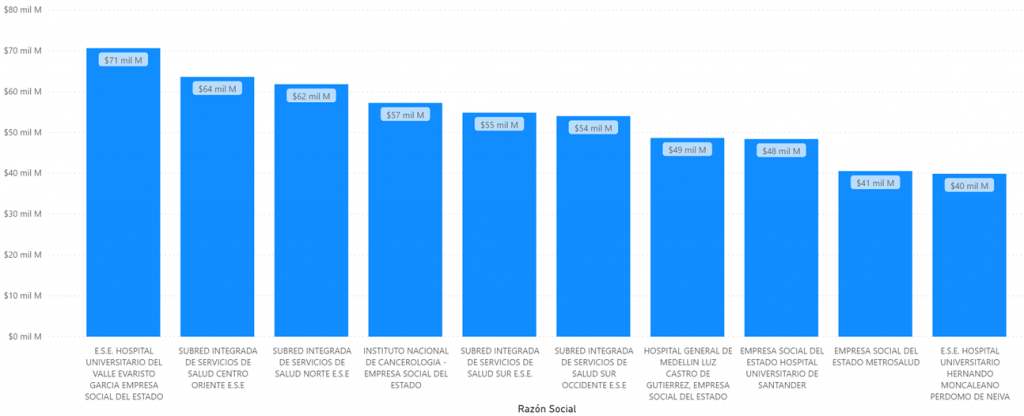
Total pagado por EPS marzo, abril y mayo 2020 a ESE. Fuente SNS.
La ESE Hospital Universitario Evaristo garcia de Cali recibió $71.000 millones.
Las 10 IPS privadas que más recibieron recursos en el mismo período fueron:
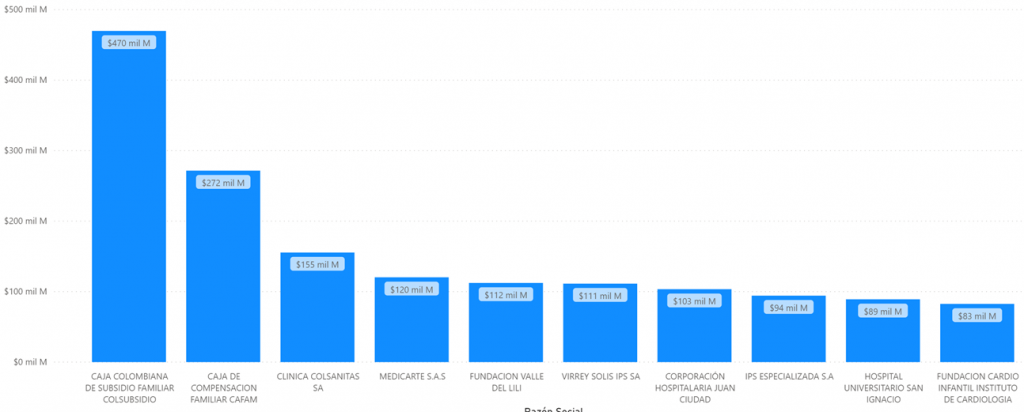
Total pagado por EPS marzo, abril y mayo 2020 a IPS. Fuente SNS.
Colsubsidio recibió $471 mil millones, seguida de Cafam, $ 272 mil millones y Clinica Colsanitas, $155 millones, los tres pertenecientes a procesos muy exitosos de integración vertical.
CONTRATACIÓN INTEGRAL DE SERVICIOS DE SALUD
Todo lo anterior nos lleva a una nueva realidad (diferente a la Covid-19 por supuesto) y cuya senda quedó fijada en la resolución 535 de 2020, mediante la cual se establece el manejo integrado de los recursos de UPC y Presupuestos Máximos en los contratos del aseguramiento.
El entendimiento de este cambio monumental de rumbo, en donde debe prevalecer la integralidad de la oferta y la atención de los pacientes de las diferentes cohortes de riesgos, y la evidencia del giro anticipado de los recursos que acabamos de revisar, deben alentar a los actores a suscribir nuevos acuerdos de voluntades, que seguramente gestarán más y más poderosas Redes Integrales de Prestadores de servicios de salud RIPSS, y acuerdos de pago cercanos, que deberían amputar el surgimiento de nueva cartera.