El ministerio de salud (Minsa) de Perú dio a conocer la guía de práctica clínica para el tamizaje, diagnóstico y tratamiento de la depresión en personas mayores de 18 años desde el primer nivel de atención, al cual pretende establecer criterios y procedimiento técnicos efectivos, seguros y de calidad en las personas que padecen este trastorno mental.
Este documento de alcance nacional es de aplicación obligatoria en los establecimientos de salud desde el primer nivel de atención del Ministerio de Salud, a cargo de las Direcciones de Redes Integradas de Salud (DIRIS), y de los gobiernos regionales. Asimismo, es una guía referencia para los establecimientos de salud de los gobiernos locales, del seguro social de salud, sanidades de las Fuerzas Armadas, Policía Nacional y otros prestadores de salud.
Prevalencia de la depresión en el mundo
La depresión es una enfermedad prevalente a nivel mundial, afectando al 3,8% de la población, con tasas más altas entre adultos (5%) y personas mayores de 60 años (5,7%). Aproximadamente, 280 millones de individuos sufren de depresión globalmente. A diferencia de las variaciones normales del estado de ánimo, la depresión puede transformarse en un problema de salud grave, especialmente cuando es recurrente y de intensidad moderada a severa.
Esta condición puede generar un significativo sufrimiento, afectando las actividades laborales, escolares y familiares de la persona afectada, llegando incluso a ser un factor de riesgo para el suicidio. Anualmente, más de 700,000 personas se quitan la vida, siendo el suicidio la cuarta causa de muerte en el grupo de 15 a 29 años.
Respecto al panorama en Perú, un estudio epidemiológico de salud mental de Lima Metropolitana y Callao del año 2012, determinó que la prevalencia de vida de la depresión fue del 17.3%, con una prevalencia anual del 6.2%, a 6 meses del 4.6%, y una prevalencia actual del 2.8%. Los trastornos mentales representaron el 17.5% de la carga total de las enfermedades en 2012, siendo la depresión la principal contribuidora con más de un millón de Años de Vida Ajustados por Discapacidad (AVAD), totalizando 224,535 AVAD (3.9% del total).
El informe más reciente sobre carga de enfermedad, emitido por el Ministerio de Salud en diciembre de 2020, utilizó datos de mortalidad y morbilidad del año 2018 en las 24 regiones combinadas de Lima y Callao. Se destaca que la depresión se posicionó entre las 10 principales enfermedades con mayor carga en todas las regiones. A nivel nacional, la depresión contribuyó con 162,822 Años de Vida Ajustados por Discapacidad (AVAD), representando en promedio el 3.14% de todos los AVAD por enfermedad.
Consideraciones específicas de la depresión
Signos y síntomas
Los signos y síntomas de la depresión incluyen síntomas del estado de ánimo, neurovegetativos, cognitivos y conductuales que persisten al menos durante 2 semanas. Estos abarcan:
- Humor depresivo o afecto depresivo: caracterizado por tristeza, pérdida de autoestima y labilidad emocional.
- Anhedonia: disminución para experimentar placer en actividades cotidianas.
- Disminución de la energía: cansancio injustificado, generalmente más pronunciado por la mañana.
- Alteración del pensamiento: ideas pesimistas, desesperanza, culpa excesiva, autorreproche e incluso ideas de muerte o enfermedad.
- Dificultades en la concentración: disminución de la capacidad para mantener la atención.
- Agitación o enlentecimiento: marcado aumento o disminución de la actividad psicomotora.
- Alteraciones somáticas: molestias físicas como trastornos digestivos, dolores y fatiga.
- Alteraciones del sueño: cambios en el patrón del sueño, ya sea por hipersomnia o insomnio.
- Alteraciones en el apetito: cambios notables en la alimentación con disminución o aumento de peso.
- Ideación suicida: pensamientos sobre el deseo de morir, con variación en su gravedad.
- Conducta suicida: comportamiento potencialmente lesivo o autoinfligido, con evidencia de la intención de morir.
Evaluación y diagnóstico de la depresión
El diagnóstico de depresión se realiza mediante una evaluación integral, siendo responsabilidad del profesional médico, cirujano o médico especialista, con la participación del equipo interdisciplinario según sus competencias. Se utilizan los criterios de la CIE 10 de la Organización Mundial de la Salud y, para el diagnóstico diferencial, se consideran datos de la anamnesis, examen físico y mental, pruebas de laboratorio, y otras comorbilidades médicas, según los criterios diagnósticos especificados.
El médico, si lo considera necesario, puede emplear instrumentos como escalas o cuestionarios para obtener información adicional, aunque esto no reemplaza la valoración clínica. En el proceso de diagnóstico, se descarta el trastorno bipolar basándose en criterios clínicos.
Respecto a los criterios para el diagnóstico de un episodio depresivo según la CIE 10 incluyen: duración mínima de dos semanas (CG1), ausencia de síntomas hipomaníacos o maníacos a lo largo de la vida del individuo (CG2), y exclusión de episodios atribuibles al abuso de sustancias psicoactivas o trastorno mental orgánico (CG3).
Ahora bien, para el diagnóstico de este trastorno mental también es fundamental tener presente la severidad de la depresión. Minsa divide este aspecto en tres niveles: episodio depresivo leve, episodio depresivo moderado, episodio depresivo grave sin síntomas psicóticos, episodio depresivo grave con síntomas psicóticos.
Tratamiento de este trastorno mental, según Minsa
Al determinar el diagnóstico de la depresión, se procede a determinar su tratamiento que se aborda de manera integral, clínica y psicosocial, con un enfoque intercultural y comunitario. Además, se lleva a cabo mediante equipos multidisciplinarios, adaptándose a la severidad de los síntomas, riesgos y niveles de daño.
En el caso de adultos mayores, se consideran las particularidades del curso de vida, comorbilidades y el historial de polifarmacia. Se debe tener presente que en todos los niveles de establecimientos de salud, se brinda atención considerando diversos factores, como la severidad del cuadro, comorbilidades, persistencia de síntomas, género, actividad sexual, curso de vida y preferencias del usuario.
En cuanto a las intervenciones, estas se estructuran en un Plan de Atención Integral (PAI), consensuado con el usuario y registrado en la historia clínica. Se solicita el consentimiento informado al inicio del tratamiento, que abarca diversas intervenciones como consejería, psicoeducación, psicoterapia individual y familiar, adaptadas a la severidad y capacidad resolutiva del establecimiento. También se promueve la actividad física consensuada, estilos de vida saludables y la participación activa del usuario en el Plan de Cuidado y Conducta Individualizado (PCCI).
Finalmente, se informa sobre recursos comunitarios, asociaciones y grupos de ayuda mutua, fomentando la adherencia al tratamiento para garantizar la continuidad de los cuidados en salud mental. La evaluación de la remisión de síntomas se realiza mediante instrumentos como el PHQ-9 o GDS-15, comparando resultados con las evaluaciones iniciales.
Tratamiento farmacológico para la depresión
El tratamiento de la depresión, especialmente moderada o severa, incluye la prescripción de fármacos antidepresivos, principalmente Inhibidores Selectivos de Recaptación de Serotonina (ISRS) como fluoxetina y sertralina. La elección del medicamento se basa en la sintomatología, severidad, comorbilidad y efectos adversos, iniciando con la mitad de la dosis efectiva mínima durante al menos 6 días.
En caso de falta de respuesta, se considera ajustar la dosis, combinar o potenciar con otros fármacos. Es importante tener presente que, durante el embarazo y la lactancia, se sugiere evitar antidepresivos, y en adultos mayores con enfermedades cardiovasculares, no se recomienda la amitriptilina. Entre tanto, el tratamiento es responsabilidad del médico psiquiatra, médico de familia o médico cirujano, quienes informan a la persona usuaria sobre los beneficios y posibles efectos adversos del tratamiento.
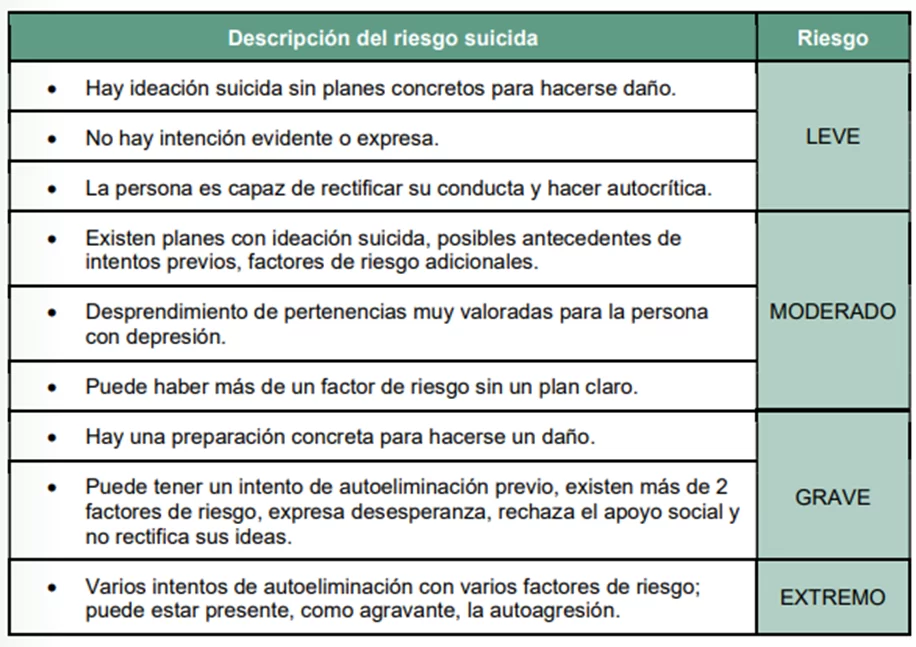
Riesgo suicida frente a un cuadro de depresión
Durante la entrevista clínica, se busca detectar conductas o expresiones que indiquen pensamientos suicidas, amenazas o planes, considerando la referencia a servicios de emergencia si es necesario. Se identifica un riesgo potencialmente alto en casos de conducta autolesiva, gesto suicida, desprendimiento de posesiones valiosas, intento previo de suicidio, o antecedentes de suicidio en personas cercanas.
Descargue aquí la guía clínica para el diagnóstico y tratamiento de la depresión: