CONSULTORSALUD quiere destacar una excelente trabajo de recopilación y análisis de información que ha presentado el Ministerio de Salud y Proyectamos, que aborda la “Encuesta de Satisfacción de los servicios de las EPS durante el 2017”; es un documento que deberia ser consultado para revisar enfoques de atención regionales y empresariales y para trazar planes de mejoramiento e intervencion sectorial.
Encuesta de Satisfacción de los servicios de las EPS durante el 2017
En la presentación se encuentran los resultados de la Encuesta de Evaluación de los Servicios de las EPS para la medición 2017. Las preguntas de la encuesta recogen la experiencia en la atención de los servicios de salud de los usuarios de las EPS a nivel nacional que utilizaron los mismos en los últimos 6 meses, que no hacen parte de ningún régimen especial (sector público, fuerzas militares, universidades públicas), y que no cuentan con servicios de medicina pre-pagada.
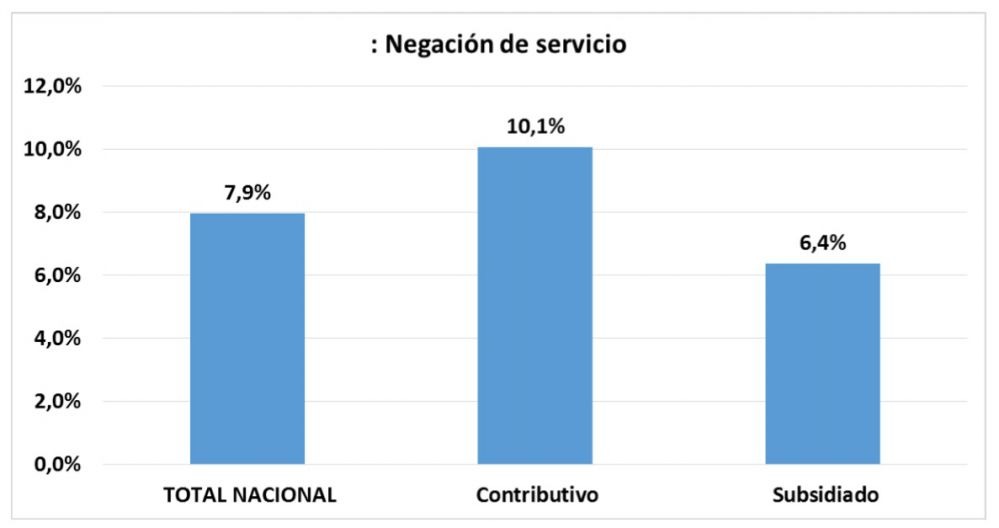
Gráfico: Negación de servicios de salud 2017
La presentación está dividida en tres capítulos: Introducción, Metodología, y Resultados. En la introducción, a parte de esta descripción, se encuentra una presentación de la empresa y el mapa de navegación. En la metodología se presenta la ficha técnica del estudio en tres partes.
El capitulo de resultados es el más extenso y constituye la parte principal de este documento. Éstos se muestran con tres niveles de desagregación: Régimen, EPS, y Departamento. A su vez, Los resultados por EPS se encuentran discriminados entre EPS del régimen contributivo y subsidiado, resaltando las EPS indígenas de este último, según la naturaleza jurídica de las mismas. Las preguntas se muestran agrupadas en grandes dimensiones de análisis (caracterización del usuario, corresponsabilidad, acceso, oportunidad, satisfacción, información, trato digno, y capacidad de respuesta), que permiten tener una visión de la calidad en atención en salud desde el punto de vista del usuario de los servicios de salud.
CARACTERIZACION DE LOS USUARIOS EN COLOMBIA
La experiencia del usuario en los servicios prestados por las EPS, incluye las percepciones subjetivas, influidas por condiciones propias del usuario y determinantes socioeconómicos externos al sistema de salud como tal. Factores demográficos (como el género, la edad, el grupo de identificación étnico cultural) o socioeconómicos (como el nivel de educación, la ocupación, estrato de residencia) afectan como tal las expectativas y percepciones que tienen los usuarios de los servicios médicos recibidos en el sistema de salud.
Por lo tanto, la especificación de las características demográficas y socioeconómicas constituye un marco de análisis en la evaluación de la calidad desde el punto de vista de la experiencia del usuario. La importancia no se reduce solamente a las percepciones que puedan tener diferentes grupos en el proceso de atención en salud, sino también a las frecuencias de uso de los servicios, es decir, a la demanda de los servicios de salud, y por lo tanto a las necesidades diferenciales de los usuarios del sistema de salud.

Gráfico: Estado de Salud de los Colombianos
CORRESPONSABILIDAD
La calidad de la atención depende no solo de las cualidades intrínsecas del sistema de salud, sino también de las acciones, experiencias y expectativas propias de los usuarios de los servicios de salud. Por lo tanto, la evaluación de la calidad comprende aspectos de la interacción del usuario con el prestador del servicio en relación con el uso de los servicios, así como los hábitos y costumbres de los usuarios. En este sentido, se puede decir que estos últimos tienen unos deberes que cumplir en el curso de su experiencia de la atención recibida.
Son deberes de las personas en relación con el Sistema General de la Seguridad Social en Salud los establecidos en los artículos 160 de la Ley 100 de 1993 y 10 de la Ley 1751 de 2015, en especial los referidos al suministro de información veraz, clara, completa, suficiente y oportuna sobre su identificación, novedades, estado de salud e ingresos; al pago de las cotizaciones y pagos moderadores que se establezcan en el Sistema, de acuerdo con su capacidad de pago; al ejercicio de actuaciones de buena fe; y al cumplimiento de las normas, reglamentos e instrucciones del Sistema.
ACCESO A LOS SERVICIOS DE SALUD
El acceso a los servicios de los sistemas de salud, como atributo básico, se entiende como “la posibilidad de obtener atención cuando se la necesita” (OPS, 2007), y de contar con la protección financiera y la representación apropiada en la gestión de los servicios de salud, cuando se requiera dicha atención. El acceso a la atención individual en salud frente a los médicos y prestadores se refiere a la capacidad de la oferta de servicios para permitir el uso directo de los servicios, tan pronto como las personas requieran contar con la atención, de acuerdo a su condición clínica.

Gráfico: Entrega de medicamentos en colombia 2017
De esta manera, existen dificultades de acceso cuando la capacidad demandada es menor a la ofertada, o cuando no hay una disponibilidad apropiada (horarios de atención, instalaciones físicas). Adicionalmente, otros factores condicionan las posibilidades de acceso, como la localización geográfica, medios de comunicación y transporte, capacidad funcional, o los relacionados con el comportamiento y cultura de las personas, que les previene de usar los servicios (Ministerio de Salud y Protección Social, 2009).

Gráfico: acceso a los servicios de salud 2017
RANKING DE SATISFACCION DE LAS EPS 2017
No queremos cerrar este articulos sin presentarte el Ranking de satisfaccion de las EPS del regimen contributivo y del regimen subsidiado:

Gráfico: Ranking de satisfacción EPS del régimen contributivo

Gráfico: Ranking de satisfacción EPS del régimen subsidiado
Visite hora el Informe completo sobre la “Encuesta de Satisfacción de los servicios de las EPS durante el 2017“
Recuerde nuestro entrenamiento virtual de “contratación entre prestadores y EPS”