El documento de 225 páginas que fue radicado en la mañana del viernes 13 de septiembre ante la Secretaría de la Cámara de Representantes tiene un apartado destinado al contexto y panorama actual del talento humano y los trabajadores de la salud, quienes son parte fundamental para conseguir un sistema de salud sólido y resistente y contribuyen a lograr el objetivo de mejorar la salud de los colombianos.
Los desafíos para el personal de salud no solo se limitan a aumentar su número y mejorar su distribución para cerrar las brechas existentes, sino también a realizar las adaptaciones necesarias en cada contexto, respondiendo a las necesidades de la población. Esto requiere una planificación orientada a los retos futuros, basada en los principios de atención centrada en las personas y en la equidad. Para lograrlo, se necesita un apoyo decidido de varios sectores, como la educación, el empleo, la administración pública y la financiación del sistema de salud.
Desafíos laborales en el sector salud
Primero, es fundamental generar condiciones laborales dignas y justas para todo el personal. Segundo, es necesario incrementar la disponibilidad y mejorar la distribución de los profesionales de la salud, especialmente en áreas rurales y de difícil acceso. Por último, se deben desarrollar competencias y orientar la educación en salud hacia la atención primaria, fortaleciendo este enfoque clave en la prestación de servicios.
Para octubre de 2020 y de acuerdo con datos emitidos por la Procuraduría General de la Nación en la Circular 007 sobre las condiciones laborales de los trabajadores de la salud, un total de 926 Empresas Sociales del Estado (ESE) empleaban a 163.116 personas, de las cuales solo 46.715 tenían contratos directos con las IPS, mientras que otras 116.401 personas se hallaban vinculadas a través de figuras de intermediación laboral, tales como contratos sindicales, cooperativas de trabajo asociado, contratos de prestación de servicio y otras figuras similares. Así, según el ministerio público, solo el 28,63% del personal de las ESE tenían un vínculo directo con estas instituciones, al tiempo que el 71,37% estaban tercerizadas
La tercerización laboral en el sector salud ha generado graves consecuencias para los trabajadores, como salarios bajos, jornadas extensas, falta de seguridad social y prestaciones, y la imposibilidad de sindicalizarse. Además, la ley 789 de 2002, que redujo el pago de horas extras y nocturnas, ha empeorado sus condiciones laborales. Aunque la Ley 1438 de 2011 establecía que los trabajadores misionales de salud del sector público debían ser contratados directamente, la intermediación laboral sigue prevaleciendo, afectando tanto a los trabajadores como a la calidad del servicio a los pacientes.
A nivel nacional y de acuerdo con el Ministerio de Salud, la contratación formal de los trabajadores ha mejorado ligeramente en los últimos años, pasando del 42,7% en 2011 al 45,8% en 2022. Sin embargo, sigue predominando la informalidad, ya que muchos trabajadores independientes están vinculados bajo contratos de prestación de servicios, lo que implica precariedad e inestabilidad laboral.
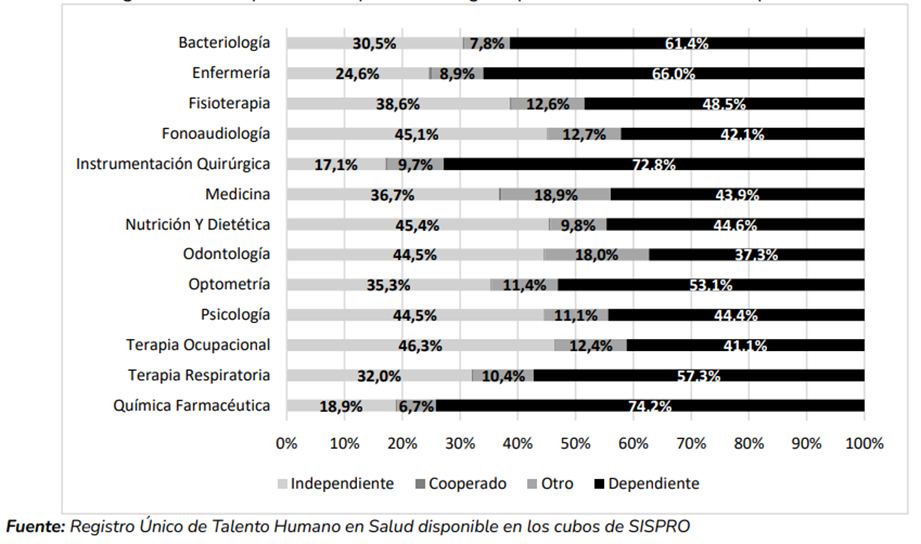
Profesionales con mayor precariedad laboral
La precariedad laboral resulta especialmente crítica en áreas como la fonoaudiología, fisioterapia, medicina y odontología, las cuales son funciones esenciales y permanentes dentro de los servicios de salud.
Proporción de aportantes según tipo de vinculación laboral reportada en PILA
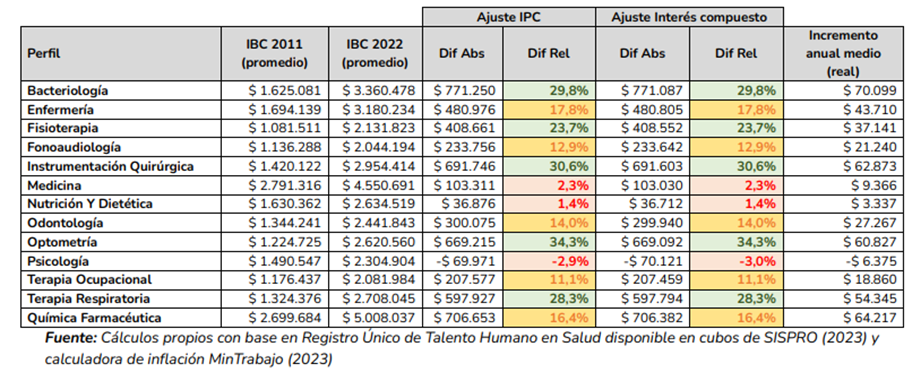
Además, estas condiciones se reflejan en la evolución salarial de los profesionales. El incremento salarial ajustado por inflación entre 2011 y 2022 solo ha sido de $35.915 anuales.
“algo bastante cuestionable, teniendo en cuenta el consenso general de la opinión pública, al menos desde 2020 cuando estalló la pandemia de la Covid-19, acerca de la labor heroica de los trabajadores de la salud, cuyo sentido laboral de su vida consiste, básicamente, en cuidar y proteger la vida de toda la ciudadanía.”
Variación del Ingreso Base de Cotización (IBC) promedio de profesionales de la salud, ajustados por inflación
Jornada laboral de los trabajadores de la salud
De acuerdo con la Encuesta Nacional de Situación Laboral en Salud del Colegio Médico Colombiano en 2019 evidenció que el 32% de los médicos generales trabaja entre 48 y 66 horas semanales, y el 14% supera las 66 horas. Para los médicos rurales, el 40% trabaja entre 48 y 66 horas, y el 20% labora más de 66 horas por semana. En el caso de los especialistas, el 33% tiene jornadas de 48 a 66 horas semanales, y el 14% trabaja más de 66 horas.
Este tipo de situaciones conlleva consecuencias peligrosas para su labor. Primero, el costo de oportunidad asociado al estudio de carreras en el área de la salud ha aumentado, lo que retrasa el retorno de la inversión en educación y puede desincentivar a nuevos estudiantes, afectando la disponibilidad de profesionales en el futuro. Segundo, las malas condiciones laborales provocan la concentración de profesionales en grandes ciudades, donde las oportunidades y condiciones de empleo son mejores, lo que agrava la escasez de atención en ciudades pequeñas y áreas rurales.
Cambios de este panorama que se presentan en la reforma
“El sistema de salud debe transformarse estructuralmente en lo relacionado con mejorar las condiciones laborales y de ingresos de los trabajadores de la salud; lo que, además, se debe combinar con una mejora de las condiciones de ingresos de las IPS, que deben ser las contratantes directas y últimas de estos trabajadores, lo cual apunta en la dirección del giro directo universal y temprano. Sin estas dos condiciones, la mejora de las condiciones de trabajo de los empleados de la salud será prácticamente imposible, y de rebote el peligro en la calidad de la atención de la población solo podrá ir in crescendo.”
El país enfrenta grandes desafíos en cuanto a la densidad y distribución del Talento Humano en Salud. Solo nueve departamentos cuentan con una densidad de médicos por encima del promedio nacional, y únicamente Bogotá y Vichada superan el promedio de la OCDE. La situación es aún más crítica para los profesionales en enfermería, donde Colombia registra una de las densidades más bajas entre los países de la OCDE. Sin embargo, en este caso, la mitad de los departamentos del país tienen una densidad superior al promedio nacional.
Densidad departamental de profesionales en enfermería y medicina (por 10.000 habitantes)